Перейти к:
Клинический опыт органосохраняющей хирургической тактики при врастании плаценты
https://doi.org/10.24060/2076-3093-2022-12-3-230-236
Аннотация
Введение. В связи с увеличением числа повторных операций кесарева сечения возрастает риск врастания плаценты в область рубца на матке. При отсутствии в настоящее время клинических рекомендаций в данной сфере представляется важной разработка различных хирургических методов органосохраняющего лечения врастания плаценты, которые смогут обеспечить не только сохранение репродуктивной функции женщины, но позволят снизить риск при последующих беременностях и родах.
Материалы и методы. В статье представлен успешный клинический опыт осуществленного в Перинатальном центре г. Ноябрьска (ЯНАО) органосохраняющего хирургического лечения врастания плаценты, исключающий этап донного кесарева сечения. Описание клинических случаев. Приведены два клинических случая успешного органосохраняющего хирургического лечения врастания плаценты с сохранением репродуктивной функции и обеспечением более благоприятного прогноза при последующих репродуктивных планах в связи с исключением формирования двух рубцов на матке в разных локализациях.
Результаты и обсуждение. Заблаговременное рассечение спаек с целью обеспечения доступа к области операции является принципиально важным условием, уменьшает объем кровопотери после извлечения плода и снижает риск таких интраоперационных осложнений, как ранение мочевого пузыря, мочеточников и кишечника. Использование временного компрессионного гемостаза путем осуществления эндоваскулярной временной баллонной окклюзии инфраренального отдела аорты либо путем использования временного турникетного гемостаза с применением катетера Фолея позволяет провести органосохраняющие операции, исключающие формирование двух рубцов на матке в разных локализациях без увеличения объема кровопотери.
Заключение. Хирургическая тактика органосохраняющего лечения врастания плаценты исключает этап донного кесарева сечения, применяется методика операции кесарево сечение на границе маточно-плацентарной грыжи и тела матки с последующей метропластикой. Проведенные операции демонстрируют оптимальный результат – сравнительно невысокую кровопотерю, небольшую продолжительность операции, а главное, более благоприятный прогноз при последующих репродуктивных планах.
Ключевые слова
Для цитирования:
Арутюнянц А.Г., Овчинникова М.Б. Клинический опыт органосохраняющей хирургической тактики при врастании плаценты. Креативная хирургия и онкология. 2022;12(3):230-236. https://doi.org/10.24060/2076-3093-2022-12-3-230-236
For citation:
Arutyunyants A.G., Ovchinnikova M.B. Clinical Experience with Organ-Preserving Surgery in Placenta Accreta. Creative surgery and oncology. 2022;12(3):230-236. (In Russ.) https://doi.org/10.24060/2076-3093-2022-12-3-230-236
ВВЕДЕНИЕ
Врастание плаценты — наиболее опасный вид аномальной инвазии плаценты, который может явиться причиной жизнеугрожающих осложнений для беременной и плода и привести к завершению репродуктивной функции женщины. Число случаев этой некогда редкой патологии неуклонно возрастает в связи с особенностями техники кесарева сечения, включающей в себя диссекцию и низведение мочевого пузыря, разрез в нижнем маточном сегменте вблизи шейки матки, а также по причине увеличения инвазивных вмешательств на матке, ведущих к травматизации эндометрия и миометрия [1].
Диагностировать врастание плаценты достаточно сложно: эффективность диагностики по результатам УЗИ с допплерографией сосудов и области плацентарной площадки составляет от 60 до 80 %, данные МРТ являются лишь дополнительным средством подтверждения диагноза [2–4].
Главными значимыми для хирурга маркерами при подозрении на врастание плаценты являются диагноз «предлежание плаценты» и одно или несколько абдоминальных родоразрешений в анамнезе [5][6].
Но даже в случае предварительной диагностики врастания плаценты невозможно предсказать заранее объем инвазии [7], и хирургическая бригада выбирает тактику своих действий в ходе операции. Тем более что в России пока не выпущены клинические рекомендации по родоразрешению беременных с врастанием плаценты, которые бы регламентировали действия врача.
Самым распространенным путем хирургического лечения врастания плаценты является операция, состоящая из трех основных этапов: донное кесарево сечение, снижение объема циркулирующей крови в матке различными эндоваскулярными методами и последующее иссечение врастания плаценты в матку, в большинстве случаев заканчивающееся гистерэктомией [8–12]. Причем гистерэктомия предпочтительна для пациентки в связи с уменьшением риска массивного кровотечения [13][14]. Впрочем, в настоящее время существует ряд факторов, при учете которых возможна органосохраняющая операция, и подобная практика описана в литературе [15][16].
Однако органосохраняющая операция методом донного чревосечения ставит под вопрос сохранение репродуктивной функции ввиду высокого риска разрыва беременной матки при наличии на ней двух рубцов в разных локализациях, так что подобная операция ведет к тому же результату, что и гистерэктомия, — невозможности женщине иметь детей. Поэтому актуален дальнейший поиск методов оперативного родоразрешения беременных с врастанием плаценты, позволяющих пациенткам сохранить не только матку, но и репродуктивную функцию.
МАТЕРИАЛЫ И МЕТОДЫ
В данной статье представлен успешный клинический опыт осуществленного в Перинатальном центре г. Ноябрьска (ЯНАО) органосохраняющего хирургического лечения врастания плаценты, исключающий этап донного кесарева сечения. Он основан на возвращении к прежней методике кесарева сечения в нижнем сегменте матки с одновременной метропластикой и иссечением врастания плаценты, методике, от которой в настоящее время отказались в пользу донного кесарева сечения [17][18], в то время как проведенные операции демонстрируют оптимальный результат: сравнительно невысокую кровопотерю, небольшую продолжительность операции, а главное, более благоприятный прогноз при последующих репродуктивных планах.
Клиническое наблюдение № 1
Пациентка С., 32 года, поступила в стационар в феврале 2019 г. Диагноз при поступлении: беременность 3-я, 36 недель 4 дня. Предлежание плаценты. Врастание плаценты. Рубец на матке после операции кесарева сечения в 2016 году. Гестационный сахарный диабет, инсулинопотребный. Артериальная гипертензия 2-й стадии, 2-й степени, риск 3. ХСН 0–1. Первая беременность закончилась в 2015 году самопроизвольным выкидышем в 11 недель, проведено выскабливание полости матки, послеоперационный период осложнился эндометритом. Вторая беременность завершилась в 2016 году своевременными оперативными родами в 39–40 недель в экстренном порядке, показания для операции — клинически узкий таз.
Третья беременность наступила самопроизвольно, осложнилась плацентарной недостаточностью в компенсированной форме, маловодием, инсулинопотребным гестационным сахарным диабетом и артериальной гипертензией 2-й стадии, 2-й степени, риск 3, а также ХСН 0–1. В 33 недели, по данным УЗИ, у беременной установлено врастание плаценты. В 36 недель диагноз «предлежание плаценты, врастание плаценты» подтвержден на основании УЗИ и МРТ.
Проведено плановое абдоминальное родоразрешение на сроке 37 недель 4 дня. На основании диагноза предлежания плаценты и врастания плаценты в рубец на матке после предыдущей операции кесарево сечение, с целью снижения объема кровопотери и возможности проведения органосохраняющей операции нами был выбран метод родоразрешения путем операции кесарева сечения в нижнем маточном сегменте с последующей метропластикой, заключающейся в иссечении измененной ткани матки с патологически прикрепленной плацентой. Данная операция была проведена совместно с бригадой рентген-эндоваскулярных хирургов, осуществивших эндоваскулярную временную баллонную окклюзию инфраренального отдела аорты.
В день назначенной операции в период с 9:00 до 9:45 рентген-эндоваскулярные хирурги произвели катетеризацию бедренной артерии справа с последующим проведением баллона в инфраренальный отдел аорты без его раздутия (рис. 1).
В 12:00 пациентка переведена в операционную, осмотрена анестезиологом-реаниматологом. Операция началась в 12:28. В связи с выраженным спаечным процессом и необходимостью проведения адгезиолизиса доступ к матке обеспечен на 8–9 минуте операции. По передней поверхности матки в области нижнего сегмента визуализировалась аневризма с выраженным сосудистым компонентом размерами 5×6 см (рис. 2).
По границе нижнего маточного сегмента и тела матки произведен поперечный разрез, продлен в стороны тупо на 8 см. Вскрыт плодный пузырь на границе с верхним краем плаценты по передней стенке. Живой ребенок извлечен на 9-й минуте, девочка массой 2950 г, длиной 53 см, оценка по шкале Апгар 7–8 баллов. Внутривенно введен карбетоцин 1,0. Начат забор крови аппаратом C. A.T. S. Произведена временная баллонная окклюзия инфраренального отдела аорты.
На следующем этапе операции на края раны наложены зажимы Микулича, достигнут гемостаз. Произведена ревизия области плацентарной площадки. Плацента полностью перекрывала область внутреннего зева с переходом на заднюю стенку. Частично она отделилась самостоятельно от задней и латеральных стенок нижнего сегмента матки до области аневризмы. По краям аневризмы в пределах здоровых тканей наложены зажимы Микулича. Аневризма иссечена (рис. 3).
Рана на матке восстановлена непрерывным викриловым швом по Ревердену, наложены П-образные серозно-серозные викриловые швы № 3. Завершена временная баллонная окклюзия инфраренального отдела аорты, которая составила 19 минут (рис. 4).
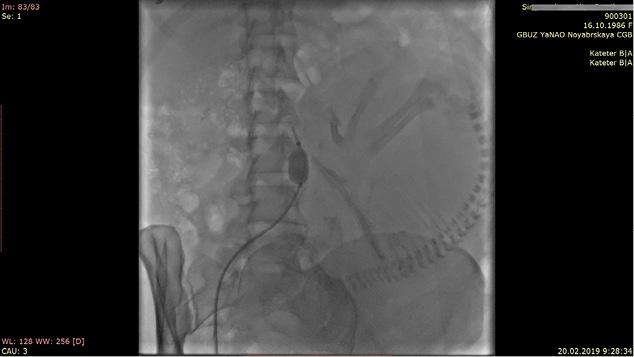
Рисунок 1. Пробное раздутие баллона до начала родоразрешения
Figure 1. Test balloon inflation before the onset of labor
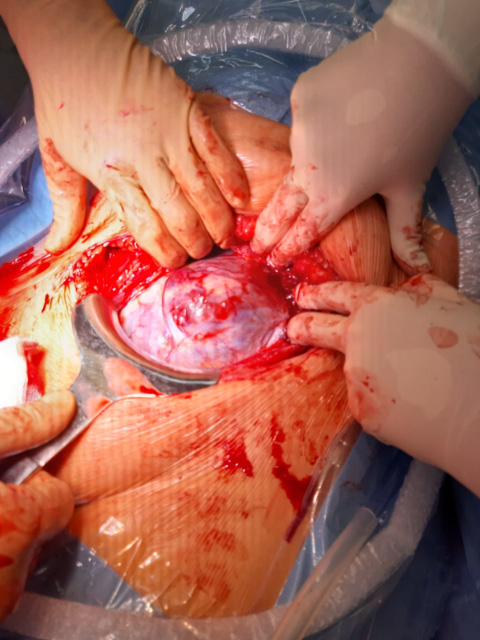
Рисунок 2. Аневризма передней стенки матки
Figure 2. Aneurysm of anterior uterine wall
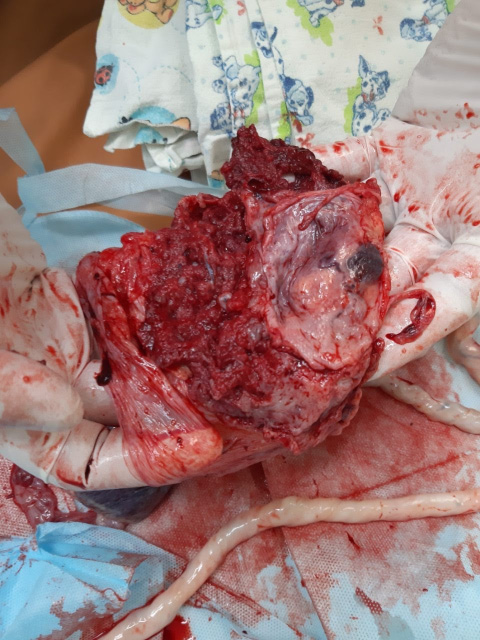
Рисунок 3. Послед с иссеченной передней стенкой нижнего сегмента матки
Figure 3. Secundines with dissected anterior wall of lower uterine segment
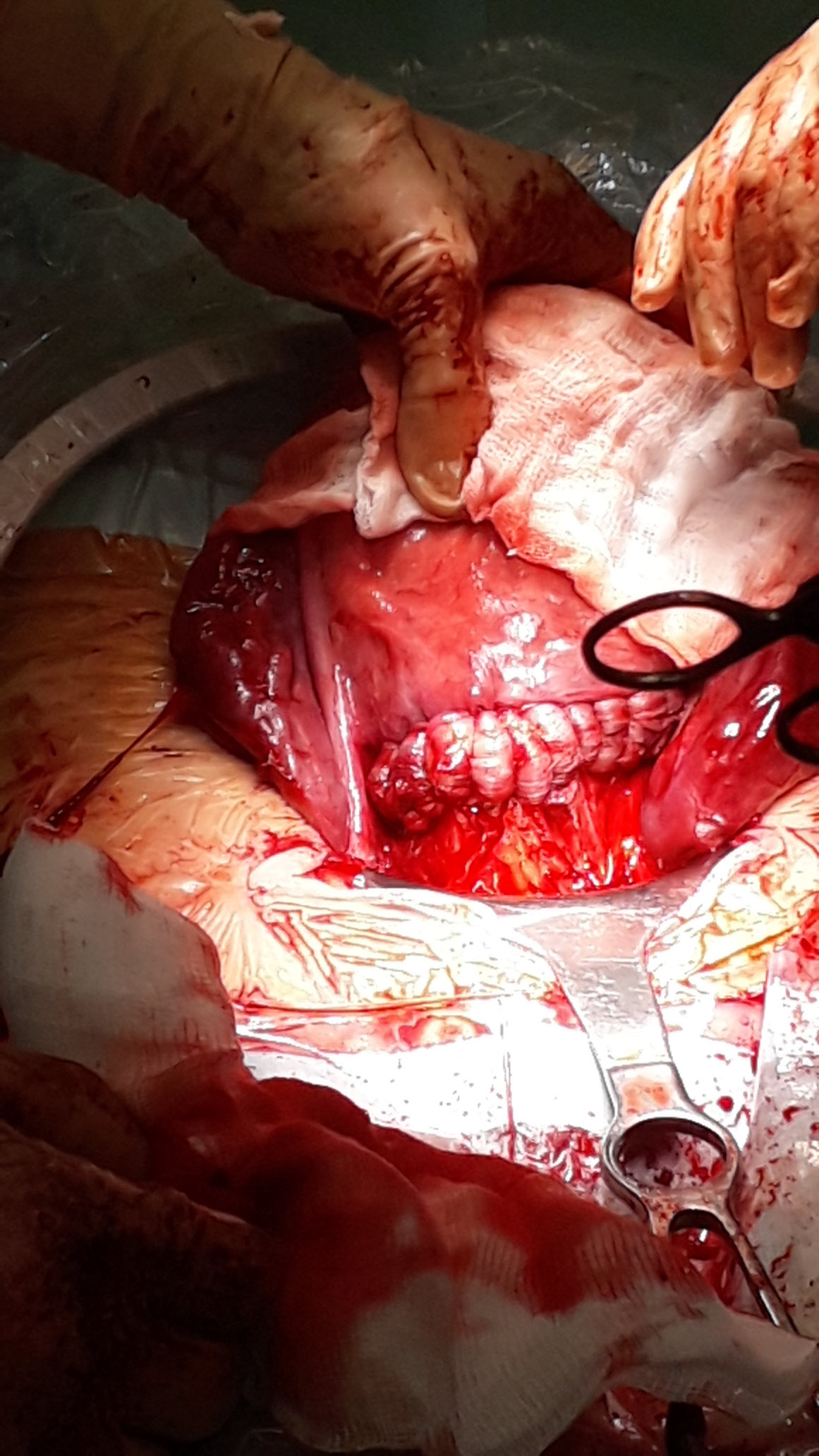
Рисунок 4. Матка после проведенной метропластики, наложение первого ряда швов по Ревердену
Figure 4. Uterus after metooplasty, first row of Reverden sutures
При ревизии органов брюшной полости отмечена диапедезная кровоточивость предпузырной клетчатки ввиду богатого сосудистого компонента, представленного варикозно расширенными сосудами. После электрохирургического гемостаза установлена гемостатическая губка в области нижнего сегмента матки спереди и дна мочевого пузыря сверху.
Далее операция прошла без технических осложнений. На постпункционную апертуру правой бедренной артерии после извлечения баллона для окклюзии инфраренального отдела аорты и интродьюсера наложен сосудистый шов. Рана восстановлена послойно. На кожу наложены швы по Донати № 3. Перитонизация за счет маточно-пузырной складки не производилась.
Операция длилась 1 час 08 минут.
Аппаратная реинфузия аутологичной эритровзвеси составила 400 мл. Общая кровопотеря — 2000 мл. Родильница в удовлетворительном состоянии выписана на 7-е сутки послеоперационного периода.
Клиническое наблюдение № 2
Пациентка Ш., 32 года, поступила в стационар в октябре 2019 г. с диагнозом: беременность 37 недель. Отягощенный акушерско-гинекологический анамнез: рубец на матке после трех операций кесарева сечения, предлежание плаценты, врастание плаценты в рубец на матке.
Беременность 4-я, наступила самопроизвольно, низкая плацентация диагностирована по данным УЗИ на ранних сроках. Врастание плаценты было выявлено на 22 неделе беременности при помощи УЗ-диагностики, диагноз подтвержден на 37-й неделе по данным МРТ. Признаки врастания плаценты обнаружены в области послеоперационного рубца с формированием маточной грыжи и участком прорастания плацентарной ткани в брюшную полость.
При сроке беременности 37 недель произведено плановое оперативное родоразрешение методом операции кесарево сечение в нижнем маточном сегменте с последующей метропластикой. Операцию проводили в условиях аппаратной реинфузии аутологичной эритровзвеси.
Брюшная полость вскрыта поперечным надлобковым чревосечением с иссечением старого кожного рубца послойно. Интраоперационно в нижнем маточном сегменте визуализировался участок врастания плаценты с формированием маточной грыжи размером 12×9 см и с участком прорастания плацентарной ткани в брюшную полость 2×2 см. Пузырно-маточная складка вскрыта остро, по нижнему краю маточно-плацентарной грыжи, предпузырная клетчатка с мочевым пузырем низведена на 9,0 см. По границе нижнего маточного сегмента и тела матки (граница маточно-плацентарной грыжи и тела матки) поперечным разрезом остро вскрыта полость матки, разрез продлен в стороны тупо на 10 см. На 12-й минуте извлечен живой младенец женского пола массой 2900 г, длиной 52 см, оценка по шкале Апгар: 1 мин — 8 баллов, 5 мин — 8 баллов.
Следующий этап операции — метропластика с иссечением скомпрометированной области стенки матки с вросшей плацентарной тканью. Произведен компрессионный временный гемостаз путем наложения турникетного жгута каудально к нижнему сегменту матки. Послед отделен до границ вросшего участка в переднюю стенку нижнего сегмента матки, часть стенки матки с вросшей плацентой иссечена в пределах здоровых тканей и удалена из раны. Рана на матке восстановлена двухрядным швом: 1-й ряд — непрерывный викриловый шов по Ревердену. Компрессионный временный гемостаз путем наложения турникетного жгута завершен. Проведена утеротоническая терапия. 2-й ряд — отдельные П-образные швы № 3. Перитонизация за счет маточно-пузырной складки не производилась. Операция длилась 1 час 21 минуту. Аппаратная реинфузия аутологичной эритровзвеси составила 500 мл. Общая кровопотеря — 2200 мл. Пациентка выписана из стационара на 7-е сутки.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Успешное органосохраняющее хирургическое лечение врастания плаценты с сохранением репродуктивной функции и благоприятным прогнозом при последующих репродуктивных планах возможно при следующих условиях.
- Рассечение матки для родоразрешения проводится на границе маточно-плацентарной грыжи и тела матки, чем достигается синхронизация двух этапов операции — извлечения плода и обеспечения условий для метропластики.
- Синхронизация данных этапов позволяет сократить время операции, исключить формирование двух рубцов на матке в разных локализациях.
- Родоразрешение осуществляется в плановом порядке с формированием бригады хирургов, владеющих техникой подобных операций.
- Производится заблаговременное рассечение спаек с целью обеспечения доступа к области операции.
- Временный интраоперационный гемостаз является обязательным условием для предотвращения массивной кровопотери (для обеспечения временного турникетного гемостаза рационально использование катетера Фолея размерами CH/FR 16–20).
- С целью восполнения кровопотери требуется использование реинфузии аутоэритроцитов и инфузионно-трансфузионной терапии.
В литературе описаны единичные случаи применения компрессионного гемостаза путем осуществления эндоваскулярной временной баллонной окклюзии инфраренального отдела аорты и с использованием временного турникетного гемостаза, при которых проводилось донное либо корпоральное кесарево сечение с последующей метропластикой. Такое же использование временного компрессионного гемостаза путем осуществления эндоваскулярной временной баллонной окклюзии инфраренального отдела аорты либо путем использования временного турникетного гемостаза с применением катетера Фолея размерами СН/FR20 позволило нам в описанных клинических случаях провести органосохраняющие операции, исключающие формирование двух рубцов на матке в разных локализациях без увеличения объема кровопотери.
В рамках решения задач — избежать гистерэктомии, сохранить репродуктивную функцию пациенток, не допустить массивной кровопотери, минимизировать перинатальные риски при последующих беременностях, ведущим национальным акушерско-гинекологическим учреждениям России, обладающим наибольшим опытом хирургического органосохраняющего лечения беременных с врастанием плаценты, при составлении плана проспективного анализа стоит рассмотреть включение вышеописанной техники родоразрешения в перечень медицинской помощи пациенткам с диагнозом «врастание плаценты».
ЗАКЛЮЧЕНИЕ
Хирургическая тактика органосохраняющего лечения врастания плаценты исключает этап донного кесарева сечения, возвращаясь к прежней методике кесарева сечения в нижнем сегменте матки с одновременной метропластикой. Проведенные операции демонстрируют оптимальный результат: сравнительно невысокую кровопотерю, небольшую продолжительность операции, а главное, более благоприятный прогноз при последующих репродуктивных планах.
Внимание! При интраоперационном диагностировании врастания плаценты при отсутствии профузного кровотечения стоит задуматься об операционной паузе с целью коррекции хирургической бригады, обеспечения вышеперечисленных условий.
При отсутствии возможности соблюдения вышеуказанных условий (кровотечение, дистресс плода и т. п.) следует рассмотреть альтернативные методы родоразрешения при врастании плаценты, например «донное кесарево сечение».
Информированное согласие. Информированное согласие пациентов на публикацию своих данных получено.
Statement of informed consent. Written informed consent was obtained from the patients for publication of this case report and accompanying materials.
Информация о конфликте интересов. Конфликт интересов отсутствует.
Conflict of interest. The authors declare no conflict of interest.
Информация о спонсорстве. Данная работа не финансировалась.
Sponsorship data. This work is not funded.
Список литературы
1. De Mucio B., Serruya S., Aleman A., Castellano G., Sosa S.G. A systematic review and meta-analysis of cesarean delivery and other uterine surgery as risk factors for placenta accreta. Int J Gynecol Obstet. 2019;147(3);281–91. DOI: 10.1002/ijgo.12948
2. Collins S.L., Ashcroft A., Braun T., Calda P., Langhoff-Roos J., Morel O. Proposal for standardized ultrasound descriptors of abnormally invasive placenta (AIP). Ultrasound Obstet Gynecol. 2016;47:271–5. DOI: 10.1002/uog.14952
3. Cali G., Forlani F., Lees C., Timor-Tritsch I., Palacios-Jaraquemada J., Dall’Asta A., et al. Prenatal ultrasound staging system for placenta accreta spectrum disorders. Ultrasound Obstet Gynecol. 2019;53(6):752–60. DOI: 10.1002/uog.20246
4. Барановская Е.И. Этиология и диагностика placenta accrete. Российский вестник акушера-гинеколога. 2020;20(3);24–8. DOI: 10.17116/rosakush 2020200312
5. Oben A., Ausbeck E.B., Gazi M.N., Subramaniam A., Harper L.M., Szychowski J.M., et al. Association between number of prior cesareans and early preterm delivery in women with abnormal placentation. Am J Perinatol. 2021;38(4):326–31. DOI: 10.1055/s-0040-1717107
6. Wang Y., Zeng L., Niu Z., Chong Y., Zhang A., Mol B., et al. An observation study of the emergency intervention in placenta accreta spectrum. Arch Gynecol Obstet. 2019;299(6):1579–86. DOI: 10.1007/s00404-019-05136-6
7. Robert M.S., Kelli D.B. Placenta accreta spectrum: accreta, increta, and percreta. Obstet Gynecol Clin North Am. 2015;42(2):381–402. DOI: 10.1016/j.ogc.2015.01.014
8. Курцер М.А., Бреслав И.Ю., Латышкевич О.А., Григорьян А.М. Временная баллонная окклюзия общих подвздошных артерий у пациенток с рубцом на матке после кесарева сечения и placenta accreta. Преимущества и возможные осложнения. Акушерство и гинекология. 2016;12:70–5. DOI: 10.18565/aig.2016.12.70-5
9. Silver R.M., Fox K.A., Barton J.R. Center of excellence for placenta accreta. Am J Obstet Gynecol. 2015;212(5):561–8. DOI: 10.1016/j.ajog.2014.11.018
10. Mei Y., Zhao H., Zhou H., Jing H., Lin Y. Comparison of infrarenal aortic balloon occlusion with internal iliac artery balloon occlusion for patients with placenta accreta. BMC Pregnancy Childbirth. 2019;19(1):147. DOI: 10.1186/s12884-019-2303-x
11. Chen M., Lv B., He G., Liu X. Internal iliac artery balloon occlusion during cesarean hysterectomy in women with placenta previa accreta. Int J Gynaecol Obstet. 2019;145(1):110–5. DOI: 10.1002/ijgo.12763
12. Zhou X., Sun X., Wang M., Huang L., Xiong W. The effectiveness of prophylactic internal iliac artery balloon occlusion in the treatment of patients with pernicious placenta previa coexisting with placenta accreta. J Matern Fetal Neonatal Med. 2019;9:1–6. DOI: 10.1080/14767058.2019.1599350
13. Cahill A.G., Beigi R., Heine R.P., Silver R.M., Wax J.R. Placenta accreta spectrum. Am J Obstet Gynecol. 2018;219(6):B2–16. DOI: 10.1016/j.ajog.2018.09.042
14. Pan X.Y. A marked increase in obstetric hysterectomy for placenta accreta. Chin Med J. 2015;128(16):2189–93. DOI: 10.4103/0366-6999.162508
15. Савельева Г.М., Курцер М.А., Бреслав И.Ю., Панина О.Б., Андреев А.И., Барыкина О.П. и др. Врастание предлежащей плаценты (placenta accreta) у пациенток с рубцом на матке после кесарева сечения. Клинико-морфологическое сопоставление. Акушерство и гинекология. 2015;11:41–5.
16. Винницкий А. А., Шмаков Р. Г., Чупрынин В. Д. Сравнительная оценка эффективности методов хирургического гемостаза при органосохраняющем родоразрешении у пациенток с врастанием плаценты. Акушерство и гинекология. 2017;7:68–74. DOI: 10.18565/aig.2017.7.68-74
17. Шмаков Р.Г., Пирогова М.М., Васильченко О.Н., Чупрынин В.Д., Ежова Л.С. Хирургическая тактика при врастании плаценты с различной глубиной инвазии. Акушерство и гинекология. 2020;1:78–82. DOI: 10.18565/aig.2020.1.78-82
18. Доброхотова Ю.Э., Козлов П.В., Бахарева И.В., Кузнецов П.А., Иванников Н.Ю., Оленев А.С. и др. Сравнительная оценка состояния рубца после органосохраняющих операций по поводу врастания плаценты. Акушерство и гинекология. 2017;9:114–20. DOI: 10.18565/aig.2017.9.114-20
Об авторах
А. Г. АрутюнянцРоссия
приемное отделение
Москва
М. Б. Овчинникова
Россия
родильный дом
Москва
Рецензия
Для цитирования:
Арутюнянц А.Г., Овчинникова М.Б. Клинический опыт органосохраняющей хирургической тактики при врастании плаценты. Креативная хирургия и онкология. 2022;12(3):230-236. https://doi.org/10.24060/2076-3093-2022-12-3-230-236
For citation:
Arutyunyants A.G., Ovchinnikova M.B. Clinical Experience with Organ-Preserving Surgery in Placenta Accreta. Creative surgery and oncology. 2022;12(3):230-236. (In Russ.) https://doi.org/10.24060/2076-3093-2022-12-3-230-236


































