Перейти к:
Клинические случаи желчнокаменной тонкокишечной непроходимости
https://doi.org/10.24060/2076-3093-2021-11-1-51-57
Аннотация
Введение. Желчнокаменная кишечная непроходимость является одним из редких осложнений желчнокаменной болезни и составляет 0,3–2,1 % всех случаев острой кишечной непроходимости. В последние годы отмечается резкое увеличение заболеваемости желчнокаменной болезнью и, соответственно, количества возникающих осложнений. Основной проблемой в диагностике данного состояния является нетипичная клиника, нехарактерные данные инструментальных и лабораторных методов исследования, относительная редкость в клинической практике хирурга.
Цель. Обратить внимание хирургов на возможность развития редкой и трудной для диагностики острой тонкокишечной непроходимости.
Материалы и методы. В данной статье представлены клинические случаи желчнокаменной тонкокишечной непроходимости, выявленные в условиях хирургического отделения клиники БГМУ. Пациентам выполнены оперативные вмешательства с разобщением холецистодуоденального свища, гастро/энтеротомией, литоэкстракцией с последующим ушиванием гастро/энтеротомной раны.
Результаты и обсуждение. Послеоперационный период у представленных пациентов протекал благоприятно, пациенты выписаны в удовлетворительном состоянии на 7–10-е сутки после операции под наблюдение хирурга поликлиники по месту жительства.
Заключение. Для своевременной диагностики и лечения, а также предупреждения возможных осложнений необходимо повышать информированность хирургов об этой патологии. Но наиболее важным для пациентов является своевременное удаление желчного пузыря при выявлении желчнокаменной болезни, а именно лапароскопическая холецистэктомия — как «золотой стандарт» лечения данного заболевания.
Ключевые слова
Для цитирования:
Галимов О.В., Ханов В.О., Нагаев Ф.Р., Сайфуллин Р.Р., Минигалин Д.М., Вагизова Г.И. Клинические случаи желчнокаменной тонкокишечной непроходимости. Креативная хирургия и онкология. 2021;11(1):51-57. https://doi.org/10.24060/2076-3093-2021-11-1-51-57
For citation:
Galimov O.V., Khanov V.O., Nagaev F.R., Sayfullin R.R., Minigalin D.M., Vagizova G.I. Clinical Cases of Gallstone Ileus. Creative surgery and oncology. 2021;11(1):51-57. (In Russ.) https://doi.org/10.24060/2076-3093-2021-11-1-51-57
Введение
В последнее время отмечается устойчивый рост заболеваемости желчнокаменной болезнью и ее осложненными формами [1]. Билиодигестивный свищ — редкое осложнение желчнокаменной болезни, частота встречаемости у пациентов с желчнокаменной болезнью составляет 3–5 % [2]. К числу самых редких осложнений желчнокаменной болезни относится тонкокишечная непроходимость (билиарный илеус, синдром Bouveret`s), которая составляет 0,3–0,6 % от всех случаев острой кишечной непроходимости [2][3].
Желчнокаменная обтурационная еюнальная непроходимость возникает вследствие образования внутреннего билиодигестивного свища [4]. Длительное многолетнее нахождение крупного конкремента в желчном пузыре вызывает воспалительный процесс, вследствие чего стенка желчного пузыря спаивается со стенкой кишки [5]. Патологические соустья могут возникать между желчным пузырем и желудком или поперечной ободочной кишкой. Описаны случаи формирования свищей между пузырем и тонкой кишкой или общим желчным протоком и 12-перстной кишкой. Однако наиболее часто патологические соустья возникают между желчным пузырем и 12-перстной кишкой [6][7]. В дальнейшем образуется пролежень и возникает холецисто-дуоденальный свищ, через который конкремент мигрирует в просвет двенадцатиперстной кишки, что может приводить к обтурации тонкой кишки с развитием желчнокаменной кишечной непроходимости.
Трудность диагностики желчнокаменной кишечной непроходимости обусловлена нетипичностью и скрытностью клинических проявлений, нехарактерностью данных инструментальных и лабораторных методов исследования, что довольно часто приводит к несвоевременной диагностике данного заболевания и запоздалому хирургическому вмешательству [8].
Для установления правильного диагноза необходимы тщательно собранный анамнез, характерные жалобы пациента, данные клинического осмотра, результаты ультразвуковой диагностики, фиброгастродуоденоскопии [9][10]. Дополнительными методами исследования могут служить обзорная рентгенография и компьютерная томография органов брюшной полости [11]. Триада Риглера, в которую входят наличие аэробилии как следствие желчной фистулы, рентгенологические признаки тонкокишечной непроходимости и эктопия желчных камней, встречается в 75 % случаев [7]. Операцией выбора при подтверждении диагноза является гастро/энтеротомия с удалением конкремента, холецистэктомия лапароскопическая, лапаротомная или через мини-доступ [12][13].
Цель исследования
Обратить внимание хирургов на возможность развития редкой и трудной для диагностики острой тонкокишечной непроходимости.
Материалы и методы
В хирургическом отделении Клиники Башкирского государственного медицинского университета за последний год выявлены и прооперированы пациенты с желчнокаменной обтурационной еюнальной непроходимостью.
1. Больная З., 77 лет (1945 г.р.), поступила в приемно-диагностическое отделение Клиники БГМУ на 9-е сутки от начала заболевания с жалобами на интенсивные боли в животе, рвоту, тошноту и общую слабость. Из анамнеза: в течение 5 лет отмечает периодические приступы болей в правом подреберье, связанные с нарушением диеты. За медицинской помощью с данными жалобами не обращалась, самостоятельно принимала спазмолитики. Объективно: общее состояние средней степени тяжести, стабильное. Кожные покровы бледно-розовой окраски, чистые, сухие. Дыхание везикулярное во всех отделах, хрипов нет. АД 135/80, ЧСС 87 в мин. Язык сухой, обложен белым налетом. Живот подвздут, мягкий, болезненный в правом подреберье и эпигастрии. Перитонеальные и аппендикулярные знаки отрицательные. Перистальтика выслушивается вялая. Физиологические отправления не нарушены. При ректальном осмотре тонус сфинктера удовлетворительный, опухолевидных образований в ампуле прямой кишки не выявлено, на перчатке следы кала обычного цвета. Результаты общего анализа крови: лейкоциты — 17,1×109/л, эритроциты — 6,7×1012/л, гемоглобин — 168 г/л. По данным биохимических исследований крови: общий белок — 67 г/л, общий билирубин — 17,6 мкмоль/л, прямой билирубин — 10,3 мкмоль/л, глюкоза — 15 ммоль/л, мочевина — 9,2 ммоль/л, амилаза крови — 25 ед/л, креатинин — 130 мкм/л. По ультразвуковому исследованию (УЗИ) брюшной полости желчный пузырь сокращен, в просвете конкременты до 10 мм с эхотенью, холедох не расширен — 7 мм, просвет его свободен. В брюшной полости повышенная пневматизация кишечника, определяется вялая перистальтика. Свободная жидкость в брюшной полости и малом тазу не визуализируется. Пациентке был дан барий. По данным обзорной рентгенографии брюшной полости имеются признаки дуоденальной непроходимости (уровень контрастного вещества в желудке) (рис. 1).
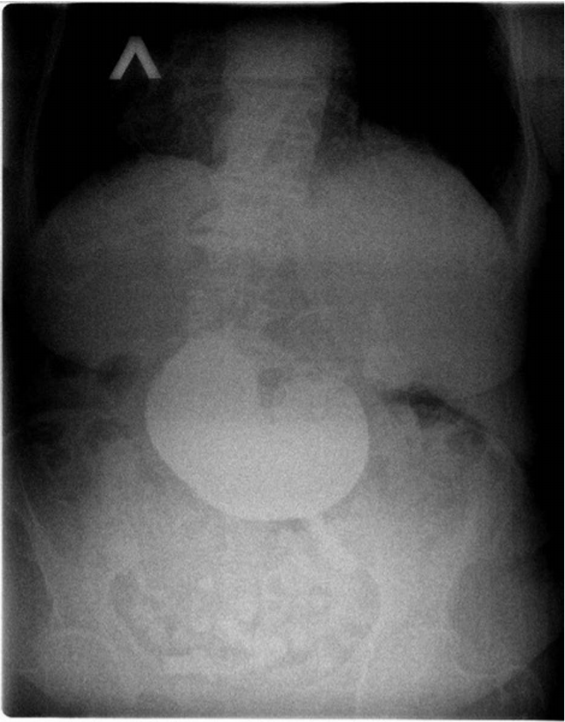
Рисунок 1. Рентгеновский снимок дуоденальной непроходимости
Figure 1. Duodenal obstruction X-ray
После в инфузионно-спазмолитической терапии выполнена фиброгастродуоденоскопия, на которой визуализируются до 500 мл застойной жидкости в желудке с остатками пищи, множественные острые эрозии в желудке. Луковица двенадцатиперстной кишки обтурирована, предположительно безоаром. На стенках двенадцатиперстной кишки множественные пролежни в виде язв глубоких размеров различной формы и величины. Со стороны передней стенки — участок, подозрительный на перфорацию. С учетом полученных данных установлен предварительный диагноз: Острая обтурационная дуоденальная непроходимость, что явилось показанием к экстренному оперативному вмешательству. Проведена предоперационная подготовка, осмотр анестезиолога и терапевта, и пациентка доставлена в операционную.
Выполнено: Лапаротомия, гастротомия, литоэкстракция, разобщение холецистодуоденального свища, холецистэктомия, ушивание двенадцатиперстной кишки, санация, дренирование брюшной полости.
Из протокола операции: В брюшной полости выпота нет, пальпаторно в 12-перстной кишке определяется плотное образование округлой формы (безоар?), подвижное, произведена гастротомия в пилорическом отделе желудка, выведен в просвет желудка и затем извлечен конкремент размером 10×8 см, продолговатой формы с округлыми краями (рис. 2).
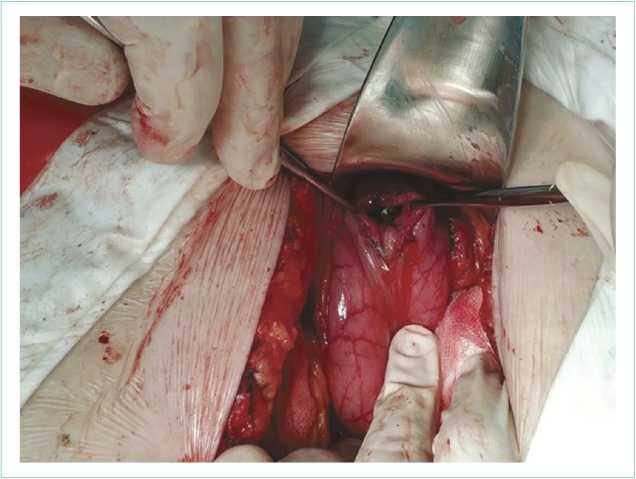
Рисунок 2. Гастротомия
Figure 2. Gastrotomy
Слизистая двенадцатиперстной кишки покрыта множественными циркулярными плоскими язвами (пролежнями) без признаков кровотечения и перфорации. Пальпаторно просвет двенадцатиперстной кишки уходит вниз, в области изгиба определяется ход, направленный вверх. При бимануальном исследовании выявлен свищевой ход, свободно проходимый для пальца и оканчивающийся в желчном пузыре. Желчный пузырь размером 5×6 см, окутанный прядью большого сальника, стенки его утолщены, без признаков воспаления. Выполнено разобщение свища, холецистэктомия от дна, пузырный проток и пузырная артерия выделены тупым и острым путем, перевязаны, пересечены. Дефект в двенадцатиперстной кишке до 3 см в диаметре (рис. 3) ушит в поперечном направлении нитью викрил 3.0, при пальцевой ревизии после ушивания проходимость не нарушена.

Рисунок 3. Дефект в двенадцатиперстной кишке до 3 см
Figure 3. Duodenal defect up to 3 cm
Желудок ушит двухрядным швом нитью викрил 3.0. Произведены пневмо- и гидропроба — швы герметичны. Гемостаз — сухо. Установлены дренажи подпеченочно, по правому и левому боковым каналам. Выполнено послойное ушивание послеоперационной раны. Послеоперационный период протекал без осложнений. Заживление послеоперационной раны первичным натяжением. Больная в удовлетворительном состоянии выписана на 7 сутки на амбулаторное лечение под наблюдение хирурга поликлиники по месту жительства.
2. Больная Р., 59 лет (1961 г.р.), поступила в хирургическое отделение Клиники БГМУ с жалобами на боли в животе, тошноту, рвоту при употреблении твердой пищи. Из анамнеза: болеет около двух недель. Амбулаторно обследовалась по поводу желчнокаменной болезни для планового оперативного лечения. Появилась тошнота, рвота. Амбулаторно выполнила ФЭГДС — инородное тело двенадцатиперстной кишки — пищевой безоар? На рентгеноскопии — признаки частичной дуоденальной непроходимости. Почувствовала себя хуже, обратилась в ПДО Клиники БГМУ, обследована, госпитализирована в экстренном порядке в хирургическое отделение. Перенесенные операции — по поводу внематочной беременности. Объективно общее состояние средней степени. Кожные покровы бледные, чистые. Аускультативно дыхание везикулярное во всех отделах с обеих сторон. Частота дыхательных движений 18 в минуту. Артериальное давление 130/70 мм рт. ст. Пульс 90 уд/мин, ритмичный. Язык сухой, обложен белым налетом. Живот правильной формы, симметричный, в акте дыхания участвует. При пальпации мягкий, болезненный в правом подреберье и мезогастрии. Симптомы раздражения брюшины отрицательные. Перкуторно тимпанит. При аускультации перистальтика кишечника выслушивается вялая. В общем анализе крови: лейкоциты — 17×109/л, эритроциты — 5,74×1012/л, гемоглобин — 160 г/л. По данным биохимических исследований крови: глюкоза — 16,9 ммоль/л, мочевина — 4,6 ммоль/л, общий билирубин — 45,6 мкмоль/л, амилаза крови — 44 ед/л, креатинин — 75 мкм/л. На УЗИ брюшной полости в проекции желчного пузыря визуализируется разноструктурное образование 75×47 мм с размытыми нечеткими контурами, внутри этого образования визуализируется конкремент 9 мм. Подпеченочно незначительное количество свободной жидкости. Синдром Миризи?
С учетом полученных данных установлен предварительный диагноз: Желчнокаменная болезнь, острый холецистит. Пузырно-дуоденальный свищ. Острая дуоденальная непроходимость, что явилось показанием к экстренному оперативному вмешательству. После предоперационной подготовки, осмотра терапевта и анестезиолога пациентка доставлена в операционную.
Выполнено: Диагностическая лапароскопия, минилапаротомия, холецистэктомия, холедохолитотомия, разобщение пузырно-дуоденального свища, ушивание двенадцатиперстной кишки, энтеротомия, ушивание энтеротомной раны, санация и дренирование брюшной полости.
Из протокола операции. В брюшной полости: печень эластичная, кирпично-красного цвета. Желчный пузырь полностью не визуализируется, в области гартманова кармана образует плотный инфильтрат с подпаянной 12-перстной кишкой. При разделении инфильтрата обнаружен пузырно-дуоденальный свищ. Выделены, перевязаны и пересечены пузырный проток и пузырная артерия. Желчный пузырь удален. Свищ разобщен. Дефект 12-перстной кишки по передней стенке до 2 см в диаметре, ушит двухрядным швом нитью викрил 3,0 без сужения просвета. Холедох расширен до 10 мм, произведена холедохотомия, ревизия холедоха, извлечены конкременты диаметром 0,5 и 0,8 мм. Холедох промыт до чистых вод. Произведена ревизия холедоха в дистальном направлении зондом, зонд свободно проходит в 12-перстную кишку. Ревизия зондом общего, правого и левого печеночных протоков, проходимость не нарушена. Поступление чистой желчи из проксимального отдела холедоха. Интраоперационно проведена холангиография, пассаж контрастного вещества по билиарному тракту не нарушен (рис. 4).
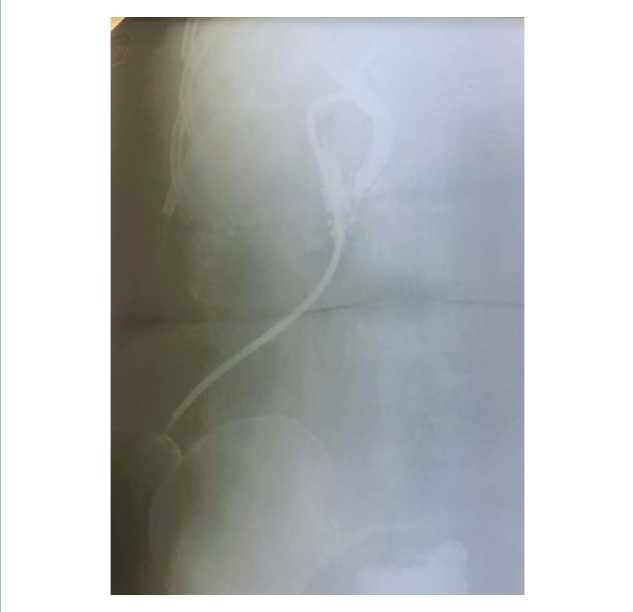
Рисунок 4. Рентгеновский снимок интраоперационной холангиографии
Figure 4. Intraoperative cholangiography X-ray
Произведено ушивание холедоха наглухо узловыми швами. При дальнейшей ревизии определяются расширенные до 5 см в диаметре петли тонкой кишки. На расстоянии 1,5 от связки Трейца обнаружен камень, полностью обтурирующий просвет кишки. Дистальнее кишка спаявшаяся, вяло перистальтирует. Произведена энтеротомия с последующим извлечением камня. Энтеротомная рана ушита двухрядным швом нитью викрил 3,0. Послойно швы на рану. Послеоперационный период протекал без осложнений. Послеоперационная раны заживает первичным натяжением. Больная в удовлетворительном состоянии выписана на амбулаторное лечение под наблюдение хирурга поликлиники.
Результаты и обсуждение
У вышеописанных пациентов длительное время был установленный диагноз желчнокаменной болезни. Клиническая картина высокой еюнальной непроходимости развивалась быстро и требовала активной хирургической тактики. Выбранный объем оперативного вмешательства — удаление камня путем гастротомии и энтеролитотомии, разобщение билиодигестивного свища, холецистэктомия — считается радикальным и наиболее благоприятным в данных клинических случаях [14]. Другие источники рекомендуют при сочетании острого холецистита и желчнокаменной непроходимости выполнение двухэтапного оперативного лечения: устранение обтурационной тонкокишечной непроходимости на первом этапе, холецистэктомию с ликвидацией билиодигестивного свища в плановом порядке на втором [3][15].
Послеоперационный период протекал благоприятно. Температурная реакция не превышала критических значений. Пациенткам назначена антибактериальная спазмолитическая противоязвенная терапия. По контрольным ультразвуковым исследованиям органов брюшной полости в обоих клинических случаях свободной жидкости в брюшной полости не обнаружено, ложе желчного пузыря без особенностей. По результатам клинических исследований — снижение показателей лейкоцитоза, билирубина крови. По дренажам скудное серозно-геморрагическое отделяемое, удалены на 2–3-и сутки после операции. Заживление послеоперационных ран первичным натяжением. Пациентки выписаны на 7–10-е сутки с рекомендациями под наблюдение хирурга поликлиники по месту жительства.
Заключение
Острая обтурационная еюнальная непроходимость как осложнение желчнокаменной болезни встречается крайне редко. Для установления правильного диагноза необходим учет комплекса данных, включая клинико-анамнестические, лабораторных и инструментальных методов диагностики. Объем оперативного вмешательства зависит от многих факторов, включая локализацию и размеры конкремента, развившиеся осложнения, квалификацию хирурга, и всегда подбирается индивидуально для каждого случая.
Важнейшим условием предотвращения данного осложнения является своевременная диагностика и удаление желчного пузыря при наличии конкрементов.
Список литературы
1. Тарасенко С.В., Зайцев О.В., Тюленев Д.О., Юдин В.А., Копейкин А.А., Натальский А.А. и др. Распространенность осложненных форм желчнокаменной болезни. Наука молодых (Eruditio Juvenium). 2018;6(2):218–24. DOI: 10.23888/HMJ201862218-224
2. Hoekstra E., van den Berg M.W., Veenendaal R.A., Stuyt R. The natural progression of a fistulizing gallstone resulting in massive gastrointestinal hemorrhage and Bouveret syndrome, a rare case. Clin J Gastroenterol. 2020;13(3):393–6. DOI: 10.1007/s12328-019-01054-x
3. Давыдкин В.И., Карпушкина П.И., Пигачев А.В. Обтурационная тонкокишечная непроходимость как редкое осложнение желчнокаменной болезни. Вестник хирургии имени И. И. Грекова. 2019;178(6):59–62. DOI: 10.24884/0042-4625-2019-178-6-59-62
4. Файзиев З.Ш., Гульмурадов Т.Г., Калмыков Е.Л., Файзиев Х.З., Мухамадиева Х.С. Редкий случай хирургического лечения пациентки с синдромом Bouveret. Новости хирургии. 2016;24(5):508–12. DOI: 10.18484/2305-0047.2016.5.508
5. Бебуришвили А.Г., Панин С.И., Савицкая А.В., Постолов М.П. Синдром Бувере. Клиническое наблюдение эндоскопически ассистированной мини-лапаротомной операции. Вестник ВолгГМУ. 2016;1:62–4.
6. Подолужный В.И. Осложнения желчнокаменной болезни. Фундаментальная и клиническая медицина. 2017;2(1):102–14.
7. Васнев О., Израилов Р., Белоусов А. Осложнение желчнокаменной болезни: синдром Бувере. Врач. 2016;10:38–41.
8. Кузнецов А.Г., Колоцей В.Н., Страпко В.П. Желчнокаменная кишечная непроходимость: закономерности и особенности клиники и лечения. Журнал Гродненского государственного медицинского университета. 2017;15(5):589–96. DOI: 10.25298/2221-8785-2017-15-5-589-596
9. Вахрушев Я.М., Хохлачева Н.А. Желчнокаменная болезнь: эпидемиология, факторы риска, особенности клинического течения, профилактика. Архивъ внутренней медицины. 2016;6(3):30–5. DOI: 10.20514/2226-6704-2016-6-3-30-35
10. Галимов О.В., Зиангиров Р.А., Сафин И.Н., Ханов В.О., Костина Ю.В., Минигалин Д.М. Опыт выполнения хирургических вмешательств у пациентов с избыточной массой тела и ожирением. Медико-фармацевтический журнал «Пульс». 2019;21(8):71–6. DOI: 10.26787/nydha-2686-6846-2019-21-7-71-76
11. Скворцов В.В., Халилова У.А. Диагностика и лечение желчнокаменной болезни. Экспериментальная и клиническая гастроэнтерология. 2018;157(9):142–50. DOI: 10.31146/1682-8658-ecg-157-9-142-150
12. Столин А.В. Хирургическое лечение обтурационных осложнений желчнокаменной болезни. Здоровье и образование в XXI веке. 2017;19(1):69–71.
13. Caldwell K.M., Lee S.J., Leggett P.L., Bajwa K.S., Mehta S.S., Shah SK. Bouveret syndrome: current management strategies. Clin Exp Gastroenterol. 2018;11:69–75. DOI: 10.2147/CEG.S132069
14. Давидов М.И., Никонова О.Е. Опыт диагностики и лечения желчнокаменной кишечной непроходимости. Медицинский альманах. 2015;3:230–3.
15. Алиджанов Ф.Б., Тилемисов С.О., Курбонов А.Б., Тилемисов Р.О. Хирургическое лечение больных с синдромом Бувере. Вестник экстренной медицины. 2018;11(3):60–3.
Об авторах
О. В. ГалимовРоссия
Галимов Олег Владимирович — д.м.н, профессор, кафедра хирургических болезней и новых технологий с курсом ИДПО
Республика Башкортостан, Уфа
В. О. Ханов
Россия
Ханов Владислав Олегович — д.м.н., профессор, кафедра хирургических болезней и новых технологий с курсом ИДПО
Республика Башкортостан, Уфа
Ф. Р. Нагаев
Россия
Нагаев Фарит Робертович — хирургическое отделение
Республика Башкортостан, Уфа
Р. Р. Сайфуллин
Россия
Сайфуллин Рустам Рашитович — кафедра хирургических болезней и новых технологий с курсом ИДПО
Республика Башкортостан, Уфа
Д. М. Минигалин
Россия
Минигалин Даниил Масхутович — кафедра хирургических болезней и новых технологий с курсом ИДПО
Республика Башкортостан, Уфа
Г. И. Вагизова
Россия
Вагизова Гульназ Ильшатовна — кафедра хирургических болезней и новых технологий с курсом ИДПО
Республика Башкортостан, Уфа
Рецензия
Для цитирования:
Галимов О.В., Ханов В.О., Нагаев Ф.Р., Сайфуллин Р.Р., Минигалин Д.М., Вагизова Г.И. Клинические случаи желчнокаменной тонкокишечной непроходимости. Креативная хирургия и онкология. 2021;11(1):51-57. https://doi.org/10.24060/2076-3093-2021-11-1-51-57
For citation:
Galimov O.V., Khanov V.O., Nagaev F.R., Sayfullin R.R., Minigalin D.M., Vagizova G.I. Clinical Cases of Gallstone Ileus. Creative surgery and oncology. 2021;11(1):51-57. (In Russ.) https://doi.org/10.24060/2076-3093-2021-11-1-51-57


































